“La medicina como
la más científica de las humanidades,
la más empírica de las artes,
la más humana de las ciencias.”
(F.D. Pellegrino)
¿Es la Medicina basada en pruebas un nuevo paradigma?
Greenhalgh y otros colegas del grupo británico del Evidence Based Medicine Renaissance Group acaban de publicar en British Medical Journal un artículo1 que marca el sentir de este editorial, que no es otro que el de plantear las luces y las sombras del paradigma que se ha dado en llamar Medicina basada en la evidencia (MBE) y que nosotros preferimos denominar Medicina basada en pruebas. Estos autores argumentan que, aunque la MBE ha tenido muchos beneficios, también puede tener consecuencias negativas. Y nos ofrecen una agenda preliminar para el renacimiento del movimiento MBE, y que no es otro que el conocido círculo en la toma de decisiones clínicas, que consiste en proporcionar pruebas científicas útiles y utilizables que se pueden combinar con el contexto, las preferencias de los pacientes y la experiencia profesional, de manera que los pacientes individuales reciben el tratamiento óptimo. O, como nos gusta decir, la mejor calidad con el menor número de intervenciones y en el lugar más próximo al paciente, de forma que podamos combinar “lo deseable, lo posible y lo apropiado” en Medicina, una ciencia sembrada de incertidumbre, variabilidad en la práctica clínica, sobrecarga de información, aumento de demanda y limitación de recursos.
En 1992 se publicó en la revista JAMA un artículo firmado por el Evidence-Based Medicine Working Group (EBMWG) en el que se llamaba la atención sobre las necesidades de un “nuevo paradigma” para la práctica de la Medicina frente al “viejo” paradigma fisiopatológico2. En este nuevo paradigma se hace mayor hincapié en el análisis de las pruebas aportadas por la investigación que en la intuición, en la experiencia clínica no sistemática y/o en el razonamiento fisiopatológico. Posteriormente, los miembros del EBMWG (principalmente miembros de los Departamentos de Medicina, Epidemiología Clínica y Bioestadística de la universidad de McMaster en Canadá), y en especial David Sackett, continuaron desarrollando esta idea, que aparece más madura en su libro Evidence Based Medicine. How to Practice and Teach EBM3, publicado en 1997.
Otro hito muy relacionado con el surgir de la MBE está vinculado con el nombre de un epidemiólogo inglés, Archie Cochrane, quien, de algún modo, inspiró la idea de la Colaboración Cochrane, a pesar de que no llegó a verla realizada. En 1972 publicó Effectiveness and Efficiency4 y planteó con agudeza la necesidad de recopilar y revisar críticamente los ensayos clínicos para que las decisiones médicas se fundamentaran en pruebas empíricas fiables. El desarrollo y expansión de la Colaboración Cochrane coincidió en el tiempo con el avance y explosión de Internet, de tal manera que sus bases de datos, inicialmente publicadas en CD, empezaron a estar disponibles a través de Internet a partir de 1998. Más tarde, la posibilidad de acceso gratuito a diferentes países tras acuerdos institucionales ha facilitado aún más la expansión de esta información, concretamente en España en el año 20035. Para dinamizar y extender las actividades de la Colaboración Cochrane se han constituido una serie de centros que cubren diferentes áreas geográficas y culturales: a fecha de hoy, son 14 centros activos y 19 ramas regionales; en nuestro entorno, el Centro Cochrane Iberoamericano se constituyó en 2000 como ampliación de las funciones del Spanish Cochrane Centre, que había nacido en 19976.
Además del Centro Cochrane Iberoamericano, numerosas instituciones y personas han contribuido al desarrollo de la MBE en nuestro entorno, entre las que cabe citar GuiaSalud, el grupo CASP español, las Agencias de Evaluación de Tecnologías Sanitarias, la Escuela Nacional de Sanidad, el Instituto de Salud Carlos III, la Red Nacional de Unidades de Investigación-REUNI, etc. En el entorno de la Pediatría, cabe destacar la constitución del Grupo de Trabajo de Pediatría Basada en la Evidencia (GT-PBE) y su producto final más relevante, la revista secundaria Evidencias en Pediatría, cuyo primer número vio la luz en el año 20057.
Como vemos, han pasado tan solo 22 años desde los primeros brotes de la MBE y, en tan poco tiempo, este paradigma ha motivado un gran número de publicaciones de carácter divulgativo, tanto a nivel internacional9-14 como nacional15-20, o incluso en el ámbito de la Pediatría nacional21-29… Pero también ha provocado una considerable polémica. Porque no todos están de acuerdo con que la MBE sea un nuevo paradigma que vaya a sustituir al viejo paradigma fisiopatológico. Además de la inexactitud histórica (1992 no marca el inicio de una nueva era en la que las decisiones sí van a estar basadas en la evidencia) y de los problemas epistemológicos. Por no hablar de la inexactitud lingüística, al traducir el anglicismo evidence por evidencia, en un ejemplo de pereza lingüística. Según la Real Academia Española, "evidencia" significa disponer de certezas claras, manifiestas y tan perceptibles que nadie puede racionalmente dudar de ellas; según esta traducción, no hay nada menos evidente que la MBE30.
Se han ido configurando un cuerpo de críticas y contraargumentos que oscilan entre los planteados en “son de broma” a los “en son de guerra”, pasando por los más moderadamente entonados. Porque entre tanto entusiasmo no han dejado de oírse voces críticas con diversos aspectos de la MBE o sus aplicaciones prácticas31-35, e incluso alguna revista ha dedicado varios números monográficos de forma anual a este aspecto de la crítica y reflexión ante la “evidencia”36-44.
La Medicina basada en pruebas bajo el prisma de un análisis DAFO
Con este panorama, nos ha parecido que en este foro que es Evidencias en Pediatría (y los miembros que formamos el GT-PBE) es un buen momento y lugar para reflexionar sin pasión sobre lo que es y no es la MBE, sobre sus potenciales beneficios y limitaciones.
En este sentido, la metodología DAFO es una herramienta muy útil para ordenar el análisis interno (Debilidades y Fortalezas) y externo (Amenazas y Oportunidades) de una organización o, por qué no, de este nuevo paradigma de pensamiento científico. Porque posiblemente sea incorrecto no incorporar esta herramienta en nuestra toma de decisiones en la práctica clínica, pero más incorrecto será hacer un mal uso y/o abuso de la misma.
De forma esquemática, estableceremos un análisis DAFO de la MBE, sobre la base del siguiente esquema:
-
Análisis interno:
-
Fortalezas: ventajas que permiten que la organización aproveche una oportunidad o haga frente a una amenaza.
-
Debilidades: limitaciones que impiden que la organización haga frente a una amenaza o aproveche una oportunidad.
-
Análisis externo:
-
Amenazas: factores del entorno que pueden afectar a la capacidad de la organización para servir a sus mercados.
-
Oportunidades: factores del entorno que, si son aprovechados adecuadamente, pueden proporcionar ciertas ventajas y/o beneficios.
Desarrollaremos cada uno de estos apartados inherentes a la aplicación de cada uno de los cinco pasos estructurados de la MBE21-24 (tabla 1). Y destacamos los siguientes puntos45,46:
Tabla 1. Pasos estructurados que seguir en la MBE. Mostrar/ocultar
|
Paso 1: Formular una PREGUNTA clara a partir del problema clínico a analizar
-
Objetivos: aprender a formular preguntas clínicas estructuradas bien construidas y susceptibles de respuesta
-
Fundamentos: conocer los elementos básicos de una pregunta clínica estructurada; relacionar el tipo de pregunta con el diseño epidemiológico de estudio; obtener de esta pregunta las palabras clave principales para iniciar la búsqueda bibliográfica
|
|
Paso 2: BÚSQUEDA sistemáticas de las MEJORES PRUEBAS disponibles en la bibliografía
-
Objetivos: realizar una búsqueda eficiente a través de las distintas fuentes de información bibliográfica (primarias y secundarias), principalmente a través de Internet, como herramienta esencial en gestión y manejo de la información de calidad científica
-
Fundamentos: conocer las ventajas e inconvenientes de Internet para gestionar con eficiencia y seguridad la “infoxicación”; estrategias de búsqueda y recursos útiles en las distintas fuentes de información primaria y secundaria; estrategias para mantenerse al día en biomedicina a través de los recursos electrónicos de las distintas fuentes de información
|
|
Paso 3: VALORACIÓN CRÍTICA de las mejores pruebas científicas encontradas
-
Objetivos: aprender a juzgar si las pruebas científicas son válidas (rigor científico), importantes (interés en la práctica clínica) y aplicables (en nuestro entorno médico).
-
Fundamentos: conocer las bases teóricas del Evidence-Based Medicine Working Group (EBMWG) de la Universidad de McMaster y del grupo Critical Appraisal Skills Programme (CASP) de la Universidad de Oxford; habituarse a la dinámica de trabajo de los talleres de lectura crítica; reconocer el valor de los bancos CATs (Critical Appraisal Topics) o TVC (Temas Valorados Críticamente); manejar los conceptos metodológicos básicos útiles en MBE (medidas de fuerza de asociación, medidas de impacto, cociente de probabilidad, intervalo de confianza, etc.)
|
|
Paso 4: APLICABILIDAD de los resultados de la valoración a nuestra práctica clínica
-
Objetivos: integrar la evidencia científica obtenida con nuestra maestría clínica e incorporarla a la asistencia de nuestro paciente
-
Fundamentos: reconocer los problemas existentes para generar, acceder y aplicar la evidencia, y las estrategias para llevarlo a cabo en beneficio de una asistencia sanitaria basada en la evidencia
|
|
Paso 5: EVALUAR su RENDIMIENTO, en base a estudios de ADECUACIÓN de la práctica clínica a la evidencia científica
-
Objetivos: conocer y reconocer la importancia de este paso final de la MBE, lo que fundamentará la utilidad práctica de este paradigma de pensamiento científico
-
Fundamentos: dentro de la heterogeneidad de métodos usados en los estudios de idoneidad de la práctica clínica todos comparten una estrategia similar, con tres pasos fundamentales: definir y documentar el aspecto de la práctica clínica en estudio, valorar la evidencia científica y definir los criterios de evaluación, y evaluar la práctica clínica, valorando la variabilidad e idoneidad y, lo que es más importante, buscando áreas y acciones de mejora
|
a) Análisis interno de la MBE (fortalezas y debilidades)
a.1) Fortalezas
-
Marca como objetivo la integración de la experiencia clínica individual como la mejor evidencia externa disponible (procedente de la revisión bibliográfica sistemática y rigurosa).
-
Eleva la autonomía individual (del médico) ante el juicio de las fuentes de información, lo que conlleva a resaltar el papel de la libertad clínica en el contexto de una toma de decisiones muy democrática, donde es más importante lo “que se dice” y “cómo se dice” que “quién lo dice”.
-
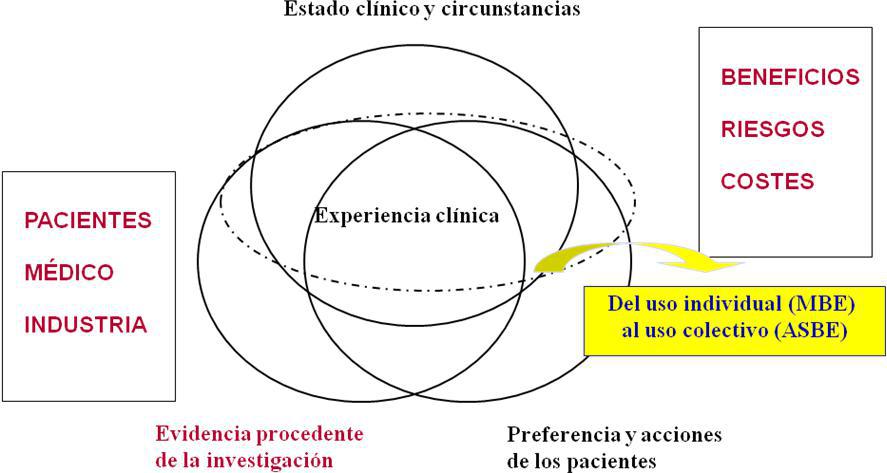
Promueve una toma de decisiones basada en cuatro círculos (tres periféricos –la evidencia procedente de la investigación, el estado clínico y las circunstancias, la preferencia y acciones de los pacientes– y uno central –la experiencia clínica–) y dos triángulos (uno referido al de beneficios-riesgos-costes, de verdadero valor científico; y otro referido al paciente-médico-industria farmacéutica, de verdadero valor ético) (Figura 1). De esta forma, podemos pasar del uso individual (MBE) al uso colectivo (ASBE: asistencia sanitaria basada en la evidencia) en la toma de decisiones.
Figura 1. Modelo actualizado en la toma de decisiones basada en pruebas. Mostrar/ocultar
-
Enfatiza la evaluación de las actuaciones clínicas en relación con criterios de beneficios-riesgos-costes, y donde se da mayor importancia a la diferencia clínicamente relevante (útil para el paciente) que a la diferencia estadísticamente significativa (útil a la investigación).
-
Fomenta y organiza el autoaprendizaje.
-
Destaca las fortalezas inherentes a la aplicación de cada uno de los cinco pasos estructurados de la MBE (tabla 1):
-
PREGUNTA clínica estructurada:
-
Saber clasificar correctamente la naturaleza de un problema sanitario: terapéutico, diagnóstico, pronóstico, económico, organizativo, etc.
-
Transformar las necesidades de información en preguntas de investigación contestables.
-
Identificar el mejor método de investigación para responder la pregunta.
-
BÚSQUEDA bibliográfica:
-
Conocer las distintas fuentes de información y su grado de fiabilidad.
-
Conocer las estrategias de búsqueda (electrónica y manual) y sus limitaciones.
-
Evaluar la solidez de la evidencia con la respuesta a dichas preguntas
-
VALORACIÓN CRÍTICA de las pruebas científicas:
-
Valorar críticamente los diversos tipos de artículos científicos.
-
Distinguir la información basada en opiniones individuales de aquella derivada de consensos profesionales y de la fundamentada en sólidas pruebas científicas.
-
Clasificar las intervenciones sanitarias en función de su validez científica y del nivel de confianza con que puede recomendarse su utilización.
-
Interpretar correctamente la información relativa a los diversos estimadores de efecto de una intervención (eficacia, efectividad, eficiencia, seguridad, aceptación, idoneidad, calidad).
-
Evaluar la fiabilidad de una revisión sistemática y de una guía de práctica clínica.
-
Saber interpretar correctamente la información relativa a la utilidad de una prueba diagnóstica.
-
Saber interpretar y realizar un análisis de decisiones.
-
APLICABILIDAD de la evidencia científica:
-
Valorar el grado de generalización de las conclusiones de un estudio.
-
Establecer los distintos niveles de calidad asistencial.
-
Valorar la efectividad no solo desde la perspectiva médica, sino también desde la perspectiva de los pacientes.
-
Valorar la satisfacción de los pacientes.
-
Interpretar o valorar la eficiencia de una intervención.
-
Calcular e interpretar el coste marginal de una intervención y el coste de oportunidad.
-
ADECUACIÓN de la práctica clínica a la evidencia científica:
-
Incorporar las evidencias disponibles como un elemento más del proceso de auditoría clínica.
-
Elaborar un catálogo de servicios por problemas de salud, clasificados según el grado de evidencia y de recomendación.
-
Identificar las lagunas de formación existentes y proponer actividades específicas para superarlas
a.2) Debilidades
-
Limitaciones de la evidencia científica: ausencia de evidencia en muchas áreas de la práctica, existencia de evidencias sesgadas, inconclusas, contradictorias, etc. Dificultades para aplicar el conocimiento científico a pacientes individuales.
-
Ausencia de evidencia sobre la propia MBE: ausencia de ensayos clínicos que demuestren la eficacia de la MBE para mejorar los resultados clínicos de los pacientes.
-
Reduccionismo: limitación del conocimiento clínico a un aspecto parcial del mismo, el derivado de los ensayos clínicos, con menosprecio de otras formas de conocimiento y otros diseños de investigación.
-
Limitaciones para la política y gestión sanitaria: conflictos entre la toma de decisiones a nivel individual y a nivel colectivo o poblacional; ambigüedad inferencial de la evidencia científica.
-
Minusvalorar la experiencia, el instinto, lo que la medicina tiene de “arte y oficio”, si bien el uso racional de la MBE solo pretende aportar un poco más de ciencia al arte de la Medicina.
-
Creer que el uso de Internet, como herramienta de búsqueda de información clínica relevante, garantiza la aplicación de una MBE.
-
Existe aún insuficiente información específicamente relacionada con los resultados clínicos o sanitarios finales de interés, sino solo con indicadores intermedios del proceso.
-
La toma de decisiones en la práctica clínica es aún difícil, bien por falta de información, por exceso de información o por incorrecta información.
-
Barreras al desarrollo de la MBE: problemas y limitaciones reales o percibidos por los clínicos para practicar la MBE. Las barreras clásicas serían la necesidad de desarrollar nuevas habilidades (búsqueda bibliográfica y lectura crítica, entre otras), y la escasez de tiempo y recursos para desarrollar esas habilidades.
-
Falta de una clara definición de lo que significa efectividad y qué efectividad debe ser considerada.
b) Análisis externo de la MBE (amenazas y oportunidades)
b.1) Amenazas
-
Pérdida relativa de posición del pensamiento fisiopatológico en la práctica clínica.
-
Riesgo de caer en el fundamentalismo metodológico.
-
Pérdida del balance adecuado entre las decisiones coste-efectivas y las decisiones basadas en la MBE.
-
Agravamiento de la disputa entre médicos, gestores y economistas.
-
Generar la creencia de que, ante la proliferación de escalas de clasificación de la evidencia según el rigor científico de los métodos, el diseño ideal (el ensayo clínico aleatorizado) para un objetivo muy concreto (estudiar la eficacia), lo es también para cualquier otro objetivo.
-
Es cierto que las variaciones en la práctica médica actual son excesivas y, a menudo, injustificadas, pero, desde luego, su total uniformidad no es la alternativa más enriquecedora para el progreso de la Medicina.
-
Fuera de la MBE, también podemos encontrar la Medicina basada en la "eminencia", la Medicina basada en la "videncia", la Medicina basada en la "creencia o providencia", la Medicina basada en la "elocuencia", la Medicina basada en la"deficiencia" y algunas otras. Estas alternativas son aún posibles, si bien se establecen como reliquias del pasado (tabla 2)47.
Tabla 2. Alternativas a la MBE. Mostrar/ocultar
|
Bases para la decisión clínica |
Marcador |
Dispositivo de medición |
Unidad de medida |
|
Medicina basada en la evidencia |
EC aleatorizado |
Revisión sistemática y metanálsis |
Odds ratio |
|
Medicina basada en la eminencia |
Brillo del cabello blanco |
Luminómetro |
Densidad óptica |
|
Medicina basada en la vehemencia |
Nivel de estridencia |
Audímetro |
Decibelios |
|
Medicina basada en la elocuencia |
Facilidad de palabra |
Tonómetro |
Porcentaje de adhesión del público |
|
Medicina basada en la providencia |
Nivel de fervor religioso |
Sextante para medir el ángulo de genuflexión |
Unidades de piedad internacionales |
|
Medicina basada en la deficiencia |
Nivel de oscuridad |
Nihilómetro |
Suspiros |
|
Medicina basada en la jurisprudencia |
Nivel de fobia a la demanda |
Cualquier test imaginable |
Cuenta bancaria |
|
Medicina basada en la arrogancia |
Bravura |
Test del sudor |
Ausencia de sudor |
-
El exceso de información científica (“infoxicación”): se estima que un médico de Atención Primaria o de especialidad necesita leer entre 15 y 20 artículos científicos diarios cada día del año para poder mantenerse actualizado en su especialidad.
-
Percepción de “pérdida de poder” por algunos colectivos profesionales (responsable de servicios clínicos, de servicios docentes, médicos de prestigio en función de su posición o habilidades clínicas) en detrimento de otros (Atención Primaria, residentes, epidemiólogos).
-
La resistencia (propia y ajena) a aceptar cualquier cambio es una limitación para nuestra evolución que compensamos con nuestro alto grado de adaptación.
-
Uso y abuso de la “evidencia” entre los clínicos, como una moda y como un criterio de calidad per se (como un ISO-2000 de la ciencia), si bien existe gran heterogeneidad en los aspectos relacionados con la MBE y la utilización real y de calidad de la información médica basada en la evidencia científica es aún bastante escasa.
-
Los médicos no están familiarizados con la evaluación económica de las decisiones clínicas, aunque sí están aumentando los análisis de costes de las mismas.
-
La existencia de una “MBE financiada por la industria farmacéutica” con grandes sesgos respecto a la “MBE independiente”: el uso inadecuado la MBE hará mucho más daño en los resultados asistenciales (tanto individuales como poblacionales) que su no uso.
-
La “evidence-biased medicine” es algo más que una anécdota en la “evidence-based medicine”, por el papel de los conflictos de intereses en el triángulo médico-industria farmacéutica-paciente.
-
Especial interés debe ponerse en el uso inadecuado en la construcción de la evidencia, especialmente por tres circunstancias bien reconocidas (bias, spin y fraude científico):
-
Bias:
-
Sesgos de publicación:
-
Resultados negativos: tendencia a publicar solo estudios en los que los resultados obtenidos son favorables, privando así de elementos de juicio para decidir sobre la eficacia/seguridad de un fármaco en relación con los estudios que obtienen resultados negativos.
-
Manipulación de resultados: una de las faltas más importantes que puede cometer un investigador y, sin embargo, es algo más frecuente de lo que creemos.
-
Resultados confidenciales: la industria farmacéutica a veces no publicaba los estudios realizados con un fármaco hasta pasado cierto tiempo, o hasta que el fármaco estaba comercializado o incluso, nunca, amparándose en la confidencialidad; hoy en día se aboga a que todo ensayo clínico realizado sea registrado y sus resultados expuestos.
-
Política editorial: las revistas biomédicas tienden a publicar solo aquellos estudios con resultados positivos, si bien hoy en día se intenta evitar esto a través de una política de “amnistía de ensayos clínicos no publicados” llevada a cabo por las más prestigiosas revistas médicas, así como por la posibilidad de registrar todo tipo de EC a través de los recursos bibliográficos electrónicos.
-
Sesgos del financiador:
-
Intimidación a los investigadores.
-
Los investigadores son sensibles a los intereses del financiador.
-
Mayor eficacia, de forma sistemática, en los ensayos clínicos financiados por la industria farmacéutica que en el resto.
-
Spin:
-
Los estudios financiados por la industria farmacéutica presentan mayor entusiasmo en las conclusiones.
-
Frecuente presentación de resultados compuestos.
-
Pacientes y comparaciones inadecuados.
-
Resultados intermedios de poca validez.
-
Análisis de subgrupo inadecuados y en exceso.
-
Publicaciones parciales con sobrestimación de los ensayos clínicos y, por ende, sobrestimación de las revisiones sistemáticas.
-
Fraude científico:
-
Previo a la comercialización:
-
Contratos de investigación restrictivos.
-
Sesgos de elección de poblaciones y comparaciones inadecuadas.
-
Manipulaciones post hoc (respecto al protocolo inicial del ensayo clínico).
-
Exageración y confusión en la presentación de los resultados: la reducción relativa del riesgo (RRR) por la absoluta (RAR) o el número necesario a tratar (NNT), redacción deliberadamente confusa, etc.
-
Posterior a la comercialización:
-
Ensayos clínicos promocionales y de cambio terapéutico: ensayos realizados sencillamente para conseguir que los médicos receten sus fármacos, careciendo a menudo de sentido científico. Se realizan a gran escala y a los “investigadores” (con frecuencia médicos normales, no realmente investigadores) se les pagan sumas considerables de dinero para que introduzcan a pacientes en el ensayo clínico o bien, en el caso del cambio terapéutico, para que cambien el tratamiento usual de sus pacientes por el nuevo tratamiento. Estos tipos de ensayos rara vez aparecen en revistas importantes, pero puede que muchos se publiquen en algún lugar, y entonces se utilizan para promocionar el fármaco entre los médicos, la mayor parte de los cuales no tienen experiencia en la valoración crítica de documentos científicos.
-
Vigilancia post-marketing: con más justificación que el anterior, dado que muchos efectos adversos de los fármacos no aparecen hasta después de estar en el mercado y tiene sentido recoger información, si bien también se pueden utilizar con sentido comercial como una forma de conseguir que los médicos receten el fármaco.
-
Ensayos clínicos controlados con placebo: como la mayoría de los fármacos nuevos no son completamente nuevos, sino un “yo también”, este conflicto surge con frecuencia, pues para su licencia es suficiente realizar un ensayo frente a placebo, pero los médicos y pacientes quieren conocer si es mejor que los tratamientos ya existentes. Pero la industria farmacéutica tiene pánico a los estudios “cara a cara”, pues un resultado desfavorable sería atroz para una empresa.
-
Ensayos clínicos de equivalencia o de “no inferioridad”: las empresas prefieren un ensayo clínico contra un placebo o, en su defecto, uno que demuestre que su fármaco es tan bueno como otro cualquiera. Estos ensayos son especialmente difíciles de interpretar, pues generalmente el estudio no es lo bastante grande como para poder demostrar que un tratamiento es mejor que otro, ni tan pequeño como para carecer de sentido.
-
Dosis: hay otras formas de aumentar las posibilidades de obtener resultados favorables, como la de utilizar dosis del fármaco rival inferior a la dosis óptima, o bien una dosis superior a la óptima, de manera que tenga más efectos secundarios.
-
Y, también, un especial cuidado debe ponerse en el uso inadecuado en la diseminación la evidencia:
-
Diferentes cambios en la prescripción tras la publicación de ensayos clínicos: algunos cambios son espectaculares y otros insignificantes (o contrarios a la “evidencia”).
-
Solo tenemos “evidencia” cuando alguien tiene interés de esa “evidencia”. Parte de la “evidencia” es sesgada.
-
La “evidencia” es mucho más evidente cuando favorece a los intereses comerciales que a los intereses de los pacientes.
-
La “evidencia” favorece a los fármacos rentables más que a los cambios de estilo de vida y fármacos huérfanos.
b.2) Oportunidades
-
Es necesario que la MBE empiece a ser un proceso bidireccional en el que la investigación clínica y la práctica clínica se enriquezcan mutuamente, para que la “Medicina basada en la evidencia” se complemente con la “evidencia basada en la Medicina”.
-
La gestión clínica de nuestro futuro inmediato se basará en la evaluación de los resultados contrastados y contrastables.
-
Integrar la experiencia clínica individual con la mejor evidencia externa disponible.
-
Transformar las necesidades de información en preguntas de investigación contrastables.
-
Poner el énfasis en la evaluación de las actuaciones clínicas.
-
Fomentar la libertad clínica del médico, fomentando la ética individual.
-
Tener en cuenta las preferencias del paciente bien informado.
-
Buscar medios de financiación con menos riesgos que los de la industria farmacéutica.
-
Promover estudios de gran tamaño para evitar variables resultados compuestos.
-
Investigar en base a preguntas y resultados importantes para los pacientes (no para el promotor).
-
Registro rutinario de ensayos clínicos y protocolos.
-
Conducta rigurosa, que incluya una presentación de los resultados completa y abierta.
Las nuevas tribus urbanas asociadas a la MBE
Una tribu urbana es un grupo de personas que se comportan de acuerdo a las ideologías de una subcultura, que se origina y se desarrolla en el ambiente de una ciudad. La identidad de cada una de estas tribus variará según su ideología y según la persona misma, y también varía en costumbres, vestimenta, gustos e identidad. Algunas de las tribus más representativas y conocidas son los Góticos, Frikis, Heavys, Hippies, Punks, Raperos o Hiphopperos, Rastafaris, Rockeros, Skaters, Skin heads, etc.
Emulando estas tribus urbanas, alrededor del paradigma de la MBE se corre el riesgo de moldear nuevas tribus, especialmente si la “evidencia” no se utiliza bien y con raciocinio, si se usa sin espíritu crítico y donde solo se piensa en sus fortalezas y oportunidades y no se balancea con sus debilidades y amenazas. Porque la MBE es buena si se utiliza de forma correcta, no si se realiza un mal uso y/o abuso.
En los cursos y ponencias realizadas en las últimas décadas alrededor de la MBE, son cuatro las potenciales nuevas tribus urbanas que hemos ido definiendo, sabiendo que su denominación y sus características son una forma simpática (pero educada y con respeto a quienes trabajan bien en este campo) de avisar de algo que es una realidad no deseada: Cochranitas, Metanófilos, Casperos y Uptodateros. Curiosamente, la posibilidad de que broten estas tribus es inversamente proporcional al trabajo respetuoso en la MBE, de forma que la crítica se enfoca hacia aquellos que no respetan la rigurosidad de la forma de trabajo en este paradigma científico.
Algunas anotaciones para cada una de estas tribus urbanas y el aviso a navegantes de que lo mejor que puede ocurrir cuando uno crítica lo que ama, es hacerlo con un sonrisa y con la inteligencia de saber que hay un mensaje de respeto hacia la MBE honesta detrás de lo escrito.
-
Cochranitas:
-
Denominación: dícese del perteneciente a aquella tribu que expresa un tributo de la máxima categoría a toda información científica emanada de Colaboración Cochrane, considerándolo algo así como el “amén” en ciencia sanitaria.
-
Características: Archie Cochrane es su santo y seña, Oxford su lugar de peregrinaje (o alguno de los centros nacionales y subsedes divididos por el mundo), y las revisiones sistemáticas su meca (Mejor si van con un diamante de metanálisis incorporado).
-
Riesgos del mal uso y/o abuso: pensar que no hay vida más allá de Cochrane, cuando lo cierto es que la mayoría de las preguntas que surgen de nuestra práctica clínica no se pueden responder con revisiones sistemáticas, sino con otros tipos de diseños (ensayos clínicos, estudios de cohortes, estudios de casos y controles u otros estudios observacionales). También es peligroso considerar que una revisión sistemática Cochrane es buena per se (al igual que tampoco un ensayo clínico es bueno per se), sin tener presente que una mala revisión sistemática hace más daño que beneficio una buena.
-
Efectos adversos: dado que casi la mitad de las revisiones sistemáticas concluyen que “existe insuficiente evidencia científica para tomar una decisión terapéutica en base a los actuales estudios analizados”, se recomienda no desesperar, porque a la ciencia médica se la conoce como la “ciencia de la incertidumbre” y el “arte de la probabilidad”.
-
Metanófilos:
-
Denominación: dícese del perteneciente a aquella tribu que busca con pasión la síntesis estadística de la colección de estudios y el diamante salvador de la representación gráfica de estos estudios (forest plots), sin importarle si se escribe como metanálisis, metaanálisis o meta-análisis (que de las tres formas es correcto).
-
Características: son amantes de la razón de riesgo y de la diferencia de media (con su intervalo de confianza, of course) y siguen dos supuestos principales (de efectos fijos y de efectos aleatorios). Son amigos íntimos de los Cochranitas, con los que tienen bastantes cosas en común y no acaban de entender muy bien a los que realizan investigación cualitativa (por considerarlos poco concretos y matemáticos).
-
Riesgos del mal uso y/o abuso: ponen un metanálisis en su vida y en todo lo que se mueve, con el error inconsciente de que todo se puede metanalizar (sin tener especial cuidado con dos malos amigos: la heterogeneidad de los estudios individuales y el sesgo de publicación) y con el error consciente del sesgo impulsado por agenda económica, social o política (más propensos a utilizar indebidamente los metanálisis). Algunas revistas científicas de gran prestigio (y hablamos de New England Journal of Medicine, the queen de las publicaciones biomédicas) hace años que no aceptan metanálisis en su revista… y si el río suena (pues eso, que agua lleva).
-
Efectos adversos: el daño provocado por un metanálisis mal realizado o mal enfocado es tal, que toda precaución será poca a la hora de iniciar su abordaje. Porque es preferible el resultado que dé una “piedra no preciosa” de un estudio observacional o analítico bien realizado que el “diamante falso” de un metanálisis incorrecto.
-
Casperos:
-
Denominación: dícese del perteneciente a aquella tribu que tiene en el acrónimo CASP (Critical Appraisal Skills Programme) su marca de clase y su lugar de encuentro son los talleres de lectura crítica.
-
Características: como los Cochranitas, también tienen en Oxford su lugar de peregrinaje (o alguna de las sedes nacionales distribuidas por el mundo), y enseñan habilidades de búsqueda y lectura crítica con una herramienta común: las plantillas de preguntas CASP para conocer la validez, importancia y aplicabilidad de los estudios.
-
Riesgos del mal uso y/o abuso: considerar que las plantillas de preguntas CASP funcionan como brújula infalible con escasas posibilidades a otros esquemas de lectura y creer que la MBE se puede utilizar como un libro de cocina (cooking book), de forma que podemos caer en una nueva forma de autoritarismo dogmático, proveniente esta vez no de la “Roma galénica”, sino de la “Oxford cochraniana”.
-
Efectos adversos: rechazar introducirse al paradigma de la MBE por el hecho de pensar que todo el mundo debe ser avezado en lectura crítica y que cada artículo precisa de cuatro horas de tiempo para una correcta interpretación. Es cierto que la valoración crítica que se realiza en CASP es útil como herramienta para abordar el punto más complicado de los cinco pasos clásicos de la MBE (tabla 1), pero en la práctica no lo debemos considerar ni como dogmático ni como insalvable.
-
Uptodateros:
-
Denominación: dícese del perteneciente a aquella tribu que, para mantenerse al día en medicina y tomar decisiones clínicas, utiliza UpToDate como primer (y casi único) recurso.
-
Características: se los reconoce porque en la sesión de primera hora de la mañana ya tienen en su poder (bien en fotocopia en papel o en sus teléfonos móviles inteligentes o dispositivos con acceso a Internet) la última información obtenida de UpToDate y cuando la mayoría no tienen la pregunta, ellos ya tienen la respuesta. Defienden que sea un recurso accesible y admiten que un hospital se puede abrir sin Urgencias, pero no sin acceso a UpToDate.
-
Riesgos del mal uso y/o abuso: ser tan fieles y confiados a este recurso (claramente sobrevalorado) que no se tengan presentes otras fuentes de información (primaria, secundaria o terciaria), porque está claro que la homogeneidad y calidad de los capítulos revisados (y especialidades) no está garantizada.
-
Efectos adversos: simplificar de tal forma la búsqueda de información científica de calidad (al considerar Uptodate el alfa y el omega), que los usuarios pierden la referencia sobre la utilidad de otras fuentes de información en la pirámide del conocimiento de las “6S”. Porque UpToDate es un buen recurso de partida, pero no el mejor recurso para las distintas preguntas clínicas estructuradas que surgen cada día de nuestra práctica habitual.
Los autores de este artículo somos asiduos usuarios (y elaboradores) de revisiones sistemáticas y metanálisis de Cochrane (y otros ámbitos), utilizamos CASP como herramienta de docencia y práctica de lectura crítica, y revisamos UpToDate en nuestros lugares de trabajo. Agradecemos a Cochrane, CASP y UpToDate los grandes recursos que nos han proporcionado y nos han permitido crear (y creer) en el entorno de la MBE y esta revista, Evidencias en Pediatría, es un ejemplo. Por todo ello, entendemos que el lector interpretará que los comentarios vertidos sobre las distintas tribus urbanas asociadas a la MBE son una crítica (con tono de humor honesto) frente a los que no hacen de la MBE un lugar mejor, por hacer un mal uso y un abuso de estas herramientas útiles (y necesarias)...
Porque, como Greenhalgh et al.1, los miembros del GT-PBE también pensamos que la MBE tiene sus luces y sus sombras, y es obligación de los que creemos en ello favorecer las (muchas) luces y criticar las (pocas, pero dañinas) sombras. Y este editorial, fundamentada en un análisis DAFO, es nuestra aportación para hacer de la MBE un lugar mejor y con un objetivo claro: ser mejores sanitarios para ofrecer una mejor atención a nuestros pacientes. Espero que así se entienda…
